Schildklierproblemen tijdens de zwangerschap kunnen gevaarlijk zijn
In dit artikel
Schildklierproblemen tijdens de zwangerschap kunnen gevaarlijk zijn
- Wat doet de schildklier?
- De ontwikkeling van de schildklier bij de baby
- Wat kan er mislopen? Te veel of te weinig schildklierhormonen
- Wat zijn de risico’s van een schildklierprobleem vóór, tijdens en na de zwangerschap?
- 1. Problemen vóór de zwangerschap
- 2. Problemen tijdens de zwangerschap
- 3. Problemen na de zwangerschap
- 4. Schildklierziekten en borstvoeding
- Komen schildklierproblemen tijdens de zwangerschap veel voor?
- Wanneer loopt u een verhoogd risico op een schildklierziekte?
- Hoe kunt u weten dat u een schildklierprobleem hebt?
- Mogelijke symptomen van te veel schildklierhormonen (hyperthyreoïdie)
- Diagnose: hoe worden schildklierproblemen vastgesteld?
- Moet uw schildklierfunctie vóór en/of tijdens de zwangerschap getest worden?
- Hoe wordt een schildklierprobleem vóór, tijdens en na de zwangerschap behandeld?
- Behandeling hypothyreoïdie
- Behandeling hyperthyreoïdie
dossier
Tijdens de zwangerschap werkt uw schildklier anders en verandert de hoeveelheid schildklierhormonen in uw bloed. Aangezien de foetus in de eerste maanden nog geen eigen schildklier heeft, is ze afhankelijk van uw schildklierhormonen. Er is tijdens uw zwangerschap dus extra aandacht nodig voor de werking van de schildklier, zeker als u voor de zwangerschap al een schildklierprobleem had. Een slecht werkende schildklier kan namelijk tot allerlei zwangerschapscomplicaties leiden en kan ook nefast zijn voor de groei en ontwikkeling van de foetus.
Wanneer voor of tijdens de zwangerschap een schildklierprobleem wordt vastgesteld, zullen extra onderzoeken en bloedtests gebeuren en moet het schildklierprobleem behandeld worden. Meestal zal de zwangerschap dan opgevolgd worden door een endocrinoloog en gynaecoloog. Ook in het eerste jaar na de zwangerschap kan extra opvolging van zowel moeder als baby nodig zijn.
Wat doet de schildklier?
De schildklier is een vlindervormig orgaantje van enkele centimeters groot vooraan in de hals, onder de adamsappel.
Deze klier produceert schildklierhormonen: thyroxine (T4) en thyronine (T3). Die hormonen regelen onder meer de stofwisseling (het metabolisme): de opname van voedsel en het omzetten van voedsel in energie. De schildklier zorgt dus dat het lichaam genoeg energie krijgt om te werken. Bij volwassenen beïnvloedt de stofwisseling zaken zoals gewicht, concentratie, hartritme, spijsvertering...

Bij kinderen heeft de stofwisseling bovendien een invloed op onder meer de verstandelijke ontwikkeling en de groei. Ze zijn ook al vóór de geboorte cruciaal, want ze zorgen voor de ontwikkeling van organen. Een tekort aan deze hormonen is onder meer nefast voor de ontwikkeling van de kleine hersenen, die belangrijk zijn voor de motoriek.
Voor de productie van hormonen heeft de schildklier jodium en aminozuren (bouwstenen van eiwitten) nodig.
De werking van de schildklier zelf wordt vanuit de hersenen geregeld door de hypofyse en de hypothalamus.
• De hypothalamus – een onderdeel van de hersenen – produceert een hormoon: het thyreotropine vrijmakend hormoon (TRH).
• Het TRH stimuleert de hypofyse, die zich ook in de hersenen bevindt, om het thyreoïdstimulerend hormoon (TSH) af te scheiden.
• TSH stimuleert de productie van de schildklierhormonen (T3 en T4) door de schildklier.
Normaal bestaat er een soort evenwicht en zorgen de hypothalamus en de hypofyse ervoor dat de schildklier niet te veel of te weinig schildklierhormonen produceert. Als er te weinig schildklierhormoon is wordt er meer TSH gemaakt. Daardoor neemt de productie van het schildklierhormoon toe. Als er genoeg is, stopt de TSH stimulatie weer. Maakt de schildklier dan weer te weinig aan, dan komt er weer meer TSH vrij.
Tijdens de zwangerschap is er meer schildklierhormoon nodig. Een gezonde schildklier maakt dan, onder invloed van onder meer het zwangerschapshormoon (hCG) en oestrogenen, vanzelf meer schildklierhormonen. Bij een schildklierprobleem is dat niet het geval. Bovendien kan er ook iets foutlopen bij het transport van de hormonen naar de cellen.
De schildklier van de moeder speelt een belangrijke rol bij zowel het ontstaan van de zwangerschap als bij de ontwikkeling van de foetus in de eerste maanden van zijn bestaan.
De ontwikkeling van de schildklier bij de baby
Zolang bij een foetus de eigen schildklier nog niet volledig ontwikkeld is, is ze afhankelijk van de schildklierhormonen van de moeder.
De ontwikkeling van de schildklier begint in de vijfde zwangerschapsweek. Bij negen weken is de aanleg van de schildklier klaar. Ongeveer een maand later begint de hypofyse (pijnappelklier) van de baby met de aanmaak van thyreoïdstimulerend hormoon (TSH) en begint de schildklier van de baby schildklierhormonen te maken. In de eerste tien tot twaalf weken van de zwangerschap is de foetus dus afhankelijk van het schildklierhormoon van de moeder via de navelstreng en de moederkoek.
Een schildklierprobleem geeft al in een zeer vroeg stadium problemen bij de hersenontwikkeling van de foetus. Hoe vroeger het stadium waarin het misloopt, des te moeilijker het is om dat na de geboorte nog te herstellen.
Wat kan er mislopen? Te veel of te weinig schildklierhormonen
Bij een schildklierprobleem kan de schildklier te snel werken (hyperthyreoïdie) of te langzaam (hypothyreoïdie). In het eerste geval wordt er te veel schildklierhormoon geproduceerd of vrijgelaten, in het tweede geval te weinig.
In beide gevallen moeten vóór en tijdens de zwangerschap de schildklierhormonen op het juiste niveau worden gehouden door medicijnen. Een zwangerschap kan een schildklierziekte ook uitlokken, kan de aandoening verergeren of juist tijdelijk verminderen.
1. Te weinig schildklierhormoon (hypothyreoïdie)
Een te langzaam werkende schildklier maakt te weinig schildklierhormoon. Bij hypothyreoïdie is de FSH-waarde (thyreoïdstimulerend hormoon) in het bloed verhoogd en de vrije T4-waarde (schildklierhormoon) verlaagd.
De meest voorkomende oorzaak is de ziekte van Hashimoto, een auto-immuunziekte waarbij het immuunsysteem zich tegen de schildklier keert. Een andere mogelijke oorzaak is een behandeling met radioactief jodium of een schildklieroperatie.
Hypothyreoïdie door een jodiumtekort komt in ons land nog zelden voor, onder meer dankzij de toevoeging van jodium aan brood. Bij vrouwen in de vruchtbare leeftijd en bij zwangere vrouwen bestaat soms wel een jodiumtekort. Naar schatting zou in ons land 1 op 6 zwangere vrouwen een jodiumtekort hebben. Maar dat leidt niet altijd tot een hypothyreoïdie.
Ongeveer 6 op 1000 zwangere vrouwen zouden hypothyreoïdie hebben. Meestal was dit al voor de zwangerschap bekend, anders waren ze wellicht nooit zwanger geworden. Mogelijk ligt het werkelijke aantal echter hoger. Bij recent onderzoek in Nederland werd bijvoorbeeld hypothyreoïdie vastgesteld bij 6 op 1000 gezonde zwangere vrouwen (van wie dus niet bekend was dat ze een schildklierziekte hadden).
Bij een aantal van die vrouwen ging het om een zogenaamde subklinische hypothyreoïdie waarbij de TSH-waarde verhoogd is (hoger dan 10 mE/l), maar de vrij T4-waarden normaal zijn. Eigenlijk is de term niet correct, want patiënten met subklinische hypothyreoïdie kunnen wel degelijk klachten hebben. Ook bij een subklinische hypothyreoïdie zijn er aanwijzingen voor een verhoogd risico op zwangerschapscomplicaties en schadelijke effecten voor het kind. Subklinische hypothyreoïdie komt in ons land naar schatting bij 2 tot 2,5 procent vrouwen in de vruchtbare leeftijd voor.
2. Te veel schildklierhormoon (hyperthyreoïdie)
Hyperthyreoïdie houdt in dat de schildklier te hard werkt. Daardoor zijn de concentraties van de schildklierhormonen T4 en T3 in het bloed verhoogd en is het TSH verlaagd. Naar schatting komt hyperthyreoïdie voor bij 1 tot 4 op 1000 (0,1-0,4 %) zwangeren.
• De belangrijkste oorzaak van hyperthyreoïdie is de ziekte van Graves, een auto-immuunaandoening van de schildklier waarbij antistoffen tegen de schildklier worden gevormd.
Als u de ziekte van Graves hebt en daarvoor behandeld wordt en zwanger wilt worden of zwanger bent, bespreek dit dan tijdig met uw huisarts of gynaecoloog. Ook indien u in het verleden behandeld bent geweest voor de ziekte van Graves, bespreekt u dit het best vooraf met uw arts omdat de ziekte terug actief kan worden. Ook wanneer de ziekte van Graves (of andere schildklierproblemen) in uw familie voorkomen, doet u er best aan om dit met uw arts te bespreken.
• Soms kunnen er ook te veel schildklierhormonen in het bloed circuleren zonder dat de schildklier te hard werkt. Dat is bijvoorbeeld het geval bij een ontsteking van de schildklier (thyreoïditis) of bij een te hoge inname van schildklierhormonen.
• Hyperthyreoïdie kan tijdens de zwangerschap soms tijdelijk ontstaan of verergeren omdat het zwangerschapshormoon de schildklier kan stimuleren. Dit is met name het geval bij overmatig braken in de zwangerschap en bij meerlingzwangerschappen.
• Subklinische hyperthyreoïdie
Bij sommige vrouwen is het TSH-gehalte in het bloed verlaagd maar zijn de FT4 (nog) normaal. Men spreekt dan van een subklinische hyperthyreoïdie, al kunnen er al wel klachten optreden. Waarschijnlijk heeft dit geen negatief effect op het verloop van de zwangerschap.
Lees ook: Ziekte van Graves en zwangerschap(swens)
3. Antistoffen tegen de schildklier in het bloed
De meeste schildklierziekten hebben te maken met een niet goed werkend afweersysteem van het lichaam. Normaal gaat het immuunsysteem indringers in ons lichaam te lijf, zoals virussen en bacteriën. Maar soms ziet het immuunsysteem eigen cellen als vijandelijke indringers en maakt het antistoffen aan tegen deze eigen cellen. Wanneer antistoffen tegen de schildklier worden aangemaakt, is de schildklier niet meer in staat om schildklierhormoon te produceren. Voorbeelden waarbij dat gebeurt zijn de ziekte van Hashimoto, de belangrijkste oorzaak van hypothyreoïdie, en de ziekte van Graves, de belangrijkste oorzaak van hyperthyreoïdie.
Bij de overgrote meerderheid van de mensen met een schildklierziekte worden in het bloed antistoffen tegen de eigen schildklier gevonden. De aanwezigheid van deze antistoffen in het bloed betekent echter niet altijd dat u een schildklierziekte hebt. Ze worden ook vaak aangetroffen in het bloed van gezonde mensen, bij wie de schildklier normaal functioneert.
Waardoor deze antistoffen ontstaan, is niet goed bekend. Mogelijk heeft het iets te maken met het vrouwelijk hormoon oestrogeen. De TPO antistoffen ontstaan bijvoorbeeld bij meisjes meestal in de loop van de puberteit.
Anderzijds kunnen deze antistoffen de zwangerschap bemoeilijken, ook als u geen schildklierziekte hebt of als die ziekte onder controle is en er voldoende schildklierhormonen in het lichaam circuleren.
- TPO-antistoffen
TPO-antistoffen zijn de antistoffen tegen thyroperoxidase (TPO). Deze antistoffen worden gevonden bij heel wat schildklierziekten, zoals de ziekte van Hashimoto en de ziekte van Graves. Hoe hoger het gehalte TPO-antistoffen, hoe groter de kans dat het om een auto-immuunziekte van de schildklier gaat. De waarde kan ook verhoogd zijn bij andere auto-immuunziekten (zoals diabetes en reuma).
Tijdens de zwangerschap neemt de hoeveelheid TPO-antistoffen normaal af. Het immuunsysteem is nu op een wat andere manier actief (onderdrukt) zodat het ongeboren kind niet als ‘vreemd weefsel’ wordt gezien en wordt afgestoten.
• Vrouwen met TPO-antistoffen worden wat moeilijker zwanger dan vrouwen zonder deze antistoffen.
• Vrouwen met TPO-antistoffen hebben ruim twee keer zoveel kans op een miskraam, ook wanneer er voldoende schildklierhormonen circuleren (normale TSH- en T4-waarden in het bloed). Het zijn waarschijnlijk niet de TPO-antistoffen zelf die de miskraam veroorzaken. De antistoffen zijn een signaal dat er een verstoord evenwicht is in het immuunsysteem. Mogelijk maakt de vrouw ook antistoffen aan die zich keren tegen het ongeboren kind.
• Zwangere vrouwen met TPO-antistoffen hebben ook een grotere kans om tijdens de zwangerschap een lichte hypothyreoïdie te ontwikkelen.
• Ongeveer de helft van de vrouwen met TPO-antistoffen ontwikkelt na de bevalling een tijdelijke of blijvende schildklierontsteking (postpartum thyreoïditis).
• Er zijn evenwel geen aanwijzingen dat TPO-antistoffen schadelijk zijn voor de ontwikkeling van het ongeboren kind.
- TSH-receptor antistoffen
Antistoffen tegen de TSH-receptor hebben te maken met de werking van het thyreoïdstimulerend hormoon TSH, dat de schildklier stimuleert om hormonen aan te maken. De TSH-receptor of TSH-R-antistoffen kunnen het TSH nabootsen en dus de productie van schildklierhormoon stimuleren. Maar ze kunnen de werking van het TSH ook blokkeren, en dus de productie van schildklierhormoon afremmen.
Bij 95 procent van de mensen die de ziekte van Graves hebben of in het verleden gehad hebben, worden stimulerende TSH-R-antistoffen gevonden. Bij patiënten met hypothyreoïdie worden vaak blokkerende TSH-R-antistoffen gevonden.
• Als er te veel TSH-R-antistoffen aanwezig zijn na de 20e-28e week van de zwangerschap, dan kan het kindje tijdens de zwangerschap of na de geboorte een te snel werkende schildklier hebben, met onder meer een versnelde hartslag. Daarom moeten vrouwen met de ziekte van Graves en vrouwen die ooit behandeld zijn voor de ziekte van Graves, hierop worden getest.
• Direct na de geboorte zal de baby getest worden en door de kinderarts extra bewaakt worden.
Wat zijn de risico’s van een schildklierprobleem vóór, tijdens en na de zwangerschap?
1. Problemen vóór de zwangerschap
Schildklierhormonen spelen een rol in het functioneren van de geslachtsorganen en de productie van de geslachtshormonen. Zowel een te snel werkende schildklier (hyperthyreoïdie) als een te traag werkende schildklier (hypothyreoïdie) kan leiden tot onregelmatige menstruatie, verminderde vruchtbaarheid en herhaalde miskramen. Soms is er geen eisprong met als gevolg een onregelmatige menstruatie met te veel of te weinig bloedverlies.
Ook vrouwen met TPO-antistoffen worden wat moeilijker zwanger dan vrouwen zonder deze antistoffen.
Hypothyreoïdie
Bent u schildklierpatiënt of werd u in het verleden voor uw schildklier behandeld of aan de schildklier geopereerd en wilt u zwanger worden, overleg dan met uw arts vóór u zwanger wordt over de behandeling van uw schildklieraandoening. Zolang u bij een te traag werkende schildklier geen medicijnen krijgt die de ontbrekende hormonen aanvullen, is de kans dat u in verwachting raakt klein.
Raakt u toch zwanger, dan hebt u een verhoogde kans op een miskraam, doordat het bevruchte eitje niet goed kan innestelen.
Hyperthyreoïdie
Ook met een te hard werkende schildklier is de kans op een zwangerschap kleiner. Het risico op een miskraam of vroeggeboorte is eveneens verhoogd als u toch in verwachting raakt. U kunt zelfs een kind met aangeboren afwijkingen krijgen.
Het is dan ook absoluut noodzakelijk dat de hyperthyreoïdie wordt behandeld vóór u zwanger wordt. U gebruikt dus het best een voorbehoedsmiddel tot de ziekte onder controle is.
Als u de ziekte van Graves hebt en daarvoor behandeld wordt en zwanger wilt worden of zwanger bent, bespreek dit dan tijdig met uw huisarts of gynaecoloog. Ook indien u in het verleden behandeld bent geweest voor de ziekte van Graves, bespreekt u dit het best vooraf met uw arts omdat de ziekte terug actief kan worden.
Erfelijkheid en schildklierziekten
Sommige schildklierziekten zijn voor een deel erfelijk. Bij kinderen van ouders waar in de familie veel auto-immuun schildklierziekten voorkomen, moet men dan ook altijd bedacht zijn op een schildklierstoornis.
Gelukkig zijn deze ziekten in het algemeen goed te behandelen en is het bijna nooit een reden om geen kinderen te krijgen.
2. Problemen tijdens de zwangerschap
Indien u vóór de zwangerschap een schildklierprobleem had, of als dat tijdens de zwangerschap wordt vastgesteld, zal u daarvoor behandeld worden zodat de hoeveelheid schildklierhormoon genormaliseerd wordt (zie verder). Ook zal u tijdens de zwangerschap extra opgevolgd worden, onder meer met regelmatige bloedtests.
Wanneer de schildklierziekte goed behandeld wordt, zal het verloop van de zwangerschap meestal niet anders zijn dan een normale zwangerschap.
- Problemen bij de zwangere vrouw
Hypothyreoïdie
Bij een hypothyreoïdie die niet goed onder controle gehouden wordt, bestaat er een verhoogde kans op een miskraam, zwangerschapshypertensie, pre-eclampsie, placentaloslating, bloedarmoede (anemie) en bloedingen na de bevalling.
Bovendien kunt u ook last hebben van de symptomen van hypothyreoïdie, wat tijdens een zwangerschap extra belastend kan zijn.
Hyperthyreoïdie
• Hyperthyreoïdie verhoogt de kans op een miskraam, zwangerschapshypertensie en een vroegtijdige geboorte.
• Bovendien kunt u ook last hebben van de symptomen van hyperthyreoïdie, zoals ernstige misselijkheid en braken, overmatig zweten, hartkoppingen…, wat tijdens een zwangerschap extra belastend kan zijn.
• Na een succesvolle behandeling van de ziekte kunnen TSH-R-antistoffen langdurig aanwezig blijven. Tijdens de zwangerschap geven deze antistoffen een verhoogd risico op zwangerschapscomplicaties, ook als de TSH en vrij T4-bloedwaarden normaal zijn en er geen klachten aanwezig zijn.
• Een onvoldoende behandelde hyperthyreoïdie geeft een verhoogd risico op een zogenaamde thyreotoxische storm of crisis bij de moeder, vooral rond de bevalling. Hierbij ontstaat onder meer hoge koorts, hartkloppingen, misselijkheid, braken en diarree, verwardheid... De zwangere kan zelfs in coma raken. Dit is een levensbedreigende aandoening, die gelukkig zelden voorkomt.
- Problemen bij het kind
Hypothyreoïdie
• Bij een hypothyreoïdie die niet of niet afdoend wordt behandeld, bestaat een risico op mindere ontwikkeling van het zenuwstelsel, een foetale groeivertraging, vroeggeboorte en een te laag geboortegewicht.
• De kans is ook groter dat uw kind een lager IQ heeft.
Hyperthyreoïdie
• Er is een verhoogd risico op intra-uteriene groeivertraging, laag geboortegewicht en vroeggeboorte. Een laag geboortegewicht komt viermaal vaker voor dan bij kinderen van gezonde zwangere vrouwen.
• Zijn er in uw bloed TSH-R-antistoffen aanwezig, dan kunnen deze door de placenta (moederkoek) heen, ook als de hyperthyreoïdie adequaat behandeld wordt. Dit kan leiden tot hyper- en/of hypothyreoïdie bij de foetus. Dit is gelukkig vrij zeldzaam (bij circa 1-5 % van alle zwangerschappen bij vrouwen met de ziekte van Graves), maar het is een ernstige aandoening. Hierdoor kan de schildklier van de baby te snel gaan werken en kan er een te snelle hartslag (meer dan 160 slagen per minuut) bij de baby ontstaan. Soms wordt dan ook bij een echoscopie een vergrote schildklier (struma) gezien, of groeit de baby minder goed. In circa 20 procent van de gevallen treedt intra-uteriene vruchtdood op.
Een maandelijkse echografie van de foetale schildklier vanaf 20 weken maakt het mogelijk een schildklierprobleem bij de foetus op te volgen. Wanneer er een vermoeden of onduidelijkheid bestaat over mogelijke schildklierproblemen bij de foetus, kan een bloedmonster uit de navelstreng (cordocentese) worden overwogen. Direct na de geboorte zal alleszins navelstrengbloed afgenomen worden, zodat bepaald kan worden of de baby de antistoffen heeft overgenomen en maatregelen nodig zijn.
De behandeling is moeilijk en bestaat uit het geven van schildklierremmende medicijnen aan de moeder (eventueel in combinatie met extra schildklierhormoon).
3. Problemen na de zwangerschap

Een slecht functionerende schildklier, zowel een te trage als een te snel werkende schildklier, kan ook gevolgen hebben voor u en de baby in de periode na de bevalling.
Deze klachten gaan meestal na enkele weken vanzelf over wanneer de hormonale balans zich herstelt. Soms worden deze symptomen niet goed herkend, omdat bijvoorbeeld extreme vermoeidheid ook kan lijken op normale klachten na de bevalling.
- Problemen bij de moeder
• Ernstige vermoeidheid is de meest gehoorde klacht van schildklierpatiënten na de bevalling en tijdens de periode van de borstvoeding. Belangrijk is dat de moeder voldoende rust neemt.
• Stemmingswisselingen met huilbuien, slapeloosheid, overmatige opgewektheid, somberheid, angstgevoelens, gespannenheid, hoofdpijn, prikkelbaarheid en nare dromen.
• De eetlust is erg slecht of juist erg toegenomen (vreetbuien),
• Postnatale depressie
Vrouwen die TPO-antistoffen hebben, hebben een grotere kans om na de bevalling depressieve klachten te ontwikkelen. Ook als de schildklierfunctie normaal is. De depressie die verband houdt met antistoffen tegen de schildklier ontwikkelt zich meestal pas enkele maanden na de bevalling.
Bij de ziekte van Graves (TSH-R-antistoffen) is de kans op een postnatale depressie nauwelijks verhoogd wanneer de ziekte voor de zwangerschap is behandeld en de schildklierwaarden tijdens de zwangerschap goed worden gecontroleerd.
Bij depressieve klachten na de bevalling bij schildklierpatiënten is het belangrijk om de TSH-waarde te bepalen zodat eventuele schildklierstoornissen direct kunnen worden behandeld. Houdt de depressie verband met de schildklierstoornis dan verdwijnt deze door de behandeling van de hypo- of hyperthyreoïdie.
• Postpartum thyreoïditis
Sommige vrouwen krijgen in de loop van het eerste jaar na de bevalling een (voorbijgaande) schildklierontsteking. Dit komt voor bij ongeveer 7 op 100 vrouwen. De schildklierontsteking kan tijdelijk een hyperthyreoïdie of een hypothyreoïdie geven. Of eerst een periode van hyperthyreoïdie, en dan een periode van hypothyreoïdie.
De ontsteking geneest vanzelf, hoewel behandeling nodig kan zijn bij ernstige klachten. TSH-controle, drie en zes maanden na de bevalling, wordt aangeraden om eventuele behandeling op tijd te starten. Ook kunnen de klachten pas ontstaan na het stoppen met de borstvoeding.
Een kwart tot de helft van de vrouwen die dit gehad hebben, krijgt in de jaren daarna een blijvende hypothyreoïdie.
Symptomen
De ontsteking geeft in een eerste fase symptomen van hyperthyreoïdie: moeheid, irritatie, zenuwachtigheid, hartkloppingen en een snelle hartslag. De symptomen worden vaak onderdrukt door de hormonale veranderingen die na de zwangerschap optreden waardoor deze fase vaak onopgemerkt voorbijgaat.
De fase waarin de schildklier overactief is wordt gevolgd door een fase van hypothyreoïdie. Deze fase treedt op tussen de 3 en 12 maanden na de bevalling en gaat gepaard met de typische ziektetekens van een te weinig actieve schildklier.
Risicogroepen
Vrouwen met TPO-antistoffen, met een jodiumtekort, die diabetes mellitus-type 1 of zwangerschapsdiabetes hebben, en vrouwen die na een eerdere bevalling schildklierklachten hebben gehad, hebben een verhoogd risico op postpartum thyreoïditis.
- Problemen bij het kind
• Kinderen van moeders met een hypo- of hyperthyreoïdie hebben na de geboorte meestal een normale schildklierfunctie. Afhankelijk van de oorzaak van de hypo- of hyperthyreoïdie van de moeder, kan het kind op latere leeftijd wel een schildklierstoornis ontwikkelen. Bij kinderen van ouders waar in de familie veel auto-immuun schildklierziekten voorkomen, moet men altijd bedacht zijn op een schildklierstoornis.
• Neonatale hyper- en/of hypothyreoïdie
Wanneer de moeder tijdens de zwangerschap antistoffen tegen de TSH-receptor heeft, bestaat het risico dat de baby een postnatale hyper- en/of hypothyreoïdie ontwikkelt. De TSH-R-antistoffen passeren namelijk de placenta en kunnen de schildklierfunctie van het ongeboren kind ontregelen. Ook wanneer de schildklierfunctie van de moeder tijdens de laatste maanden van de zwangerschap weer normaal was, kunnen de antistoffen van de moeder de schildklierfunctie van de baby ontregeld hebben.
1 tot 5 procent pasgeborenen van moeders met Graves krijgen neonatale hyperthyreoi¨die. Wanneer de moeder niet adequaat behandeld werd, kan dit oplopen tot 10 procent.
De aandoening treedt plots op in de eerste dagen na de geboorte. Wanneer de moeder tijdens de zwangerschap behandeld werd, kan het pas na een week of later optreden.
Symptomen
De meest voorkomende symptomen zijn:
• versnelde hartslag (tachycardie) en hartritmestoornissen,
• snelle, oppervlakkige ademhaling,
• blauwverkleuring (acrocyanose),
• rusteloosheid, prikkelbaarheid,
• braken,
• slechte gewichtstoename,
• overvloedig zweten, oververhitting (hyperthermie).
Opvolging
• Er worden direct na de geboorte aanvullende onderzoeken gedaan, van onder meer navelstrengbloed.
• De kinderarts controleert de baby op de tweede en tiende dag na de geboorte om te kijken of deze zich goed ontwikkelt en geen schildklierstoornis heeft. Indien nodig zal de baby op de dienst neonatologie worden opgenomen voor opvolging en behandeling.
Gelukkig is deze stoornis meestal goed te behandelen en duurt ze doorgaans maar enkele weken. In sommige gevallen kan dit evenwel leiden tot blijvend gehoorverlies.
• Congenitale (aangeboren) hypothyreoïdie (CHT)
Alle pasgeborenen worden via de zogenaamde hielprik vier tot zeven dagen na de geboorte onderzocht op congenitale (aangeboren) hypothyreoïdie (CHT). Als er te weinig schildklierhormoon in het bloed van uw baby aanwezig is, kan er blijvende schade aan het zenuwstelsel ontstaan. CHT-kinderen kunnen daardoor een normaal leven leiden en normaal vruchtbaar worden.
Bij ongeveer 1 op de 3000 tot 4000 pasgeborenen wordt CHT vastgesteld. Bij de moeders van de kinderen met CHT worden zelden (in minder dan 2 procent van de gevallen) schildklierproblemen gevonden.
Lees ook: De hielprik of Guthrietest
4. Schildklierziekten en borstvoeding
• Vrouwen die TPO- en/of TSH-receptor-antistoffen hebben, kunnen gewoon borstvoeding geven. De antistoffen gaan niet over in de moedermelk.
• Wanneer de moeder na de bevalling een (lichte) hypothyreoïdie heeft, kan de melkvoorraad onvoldoende zijn voor de baby. Vaker aanleggen helpt in dit geval maar gedeeltelijk aangezien het lichaam onvoldoende energie heeft om voldoende melk te produceren. Ook raakt de moeder uitgeput door het constante aanleggen van de hongerige baby. In die situatie is het beter om de baby bij te voeden met flesvoeding of met afgekolfde voeding na nacht- of ochtendvoeding. Overleg dit met de verloskundige of de huisarts.
• Ontwikkelt u na de bevalling een postnatale hyperthyreoïdie dan kan de melkproductie zo overvloedig zijn dat de baby de toevloed niet aankan. De kraamverzorgende kan in deze situatie adviseren hoe u de baby het beste kunt aanleggen zodat deze niet te veel melk tegelijk binnenkrijgt. Wel kan de borstvoeding en de zorg voor de baby moeilijker verlopen omdat de moeder door de hyperthyreoïdie gespannen en onrustig is.
• Behandeling van hypothyreoïdie met levothyroxine (zie verder) is veilig voor de baby.
• Wanneer u behandeld wordt voor hyperthyreoïdie met schildklierremmers (thyreostatica), moet u met de arts overleggen of borstvoeding mogelijk is.
• Na het stoppen met de borstvoeding kan de hormonale balans van het lichaam opnieuw ontregeld raken. Het is belangrijk dat de arts de TSH-waarde in de gaten houdt en zo nodig de dosis levothyroxine aanpast. In deze periode moet u ook op uw gewicht letten. Omdat de schildklier nu weer op normale snelheid werkt, kunt u (vele) kilo’s aankomen.
Komen schildklierproblemen tijdens de zwangerschap veel voor?
• Ongeveer 6 op 1000 zwangere vrouwen zouden hypothyreoïdie hebben. Meestal was dit al voor de zwangerschap bekend, anders waren ze wellicht nooit zwanger geworden. Mogelijk ligt het werkelijke aantal echter hoger. Subklinische hypothyreoïdie komt in ons land naar schatting bij 2 tot 2,5 procent vrouwen in de vruchtbare leeftijd voor.
• Naar schatting komt hyperthyreoïdie voor bij 1 tot 4 op 1000 (0,1-0,4 %) zwangerschappen. In de overgrote meerderheid gaat het dan om de ziekte van Graves.
• Daarnaast krijgt ongeveer 7 procent van alle vrouwen in het eerste jaar na de bevalling een postpartum thyreoïditis. Dit is een ontsteking van de schildklier waarbij antistoffen tegen de schildklier aangemaakt worden. Er kunnen eerst klachten ontstaan door het vrijkomen van te veel schildklierhormonen. Daarna ontstaat er een tekort aan deze hormonen, wat weer andere klachten kan geven. Dit kan vanzelf overgaan, maar een kwart tot de helft van de vrouwen met een postpartum thyreoïditis ontwikkelt een blijvende hypothyreoïdie.
Wanneer loopt u een verhoogd risico op een schildklierziekte?

Sommige vrouwen hebben een verhoogd risico op een schildklierprobleem tijdens de zwangerschap. In deze gevallen is een bloedtest voor de zwangerschap zeker aan te raden.
• Als u eerder een schildklierprobleem hebt gehad.
• Als er klachten of tekenen zijn van een te traag of te snel werkende schildklier.
• Bij een vergrote schildklier (een struma of goiter).
• Als er antistoffen tegen de schildklierwerking in uw bloed zijn gevonden.
• Bij schildklierziekten in de familie.
• Na een operatie aan de schildklier of een hals- of hoofdbestraling in het verleden.
• Na een behandeling met contrastvloeistof met jodium in de 6 weken voor de zwangerschap.
• Als u behandeld werd of wordt met geneesmiddelen die de schildklier kunnen beïnvloeden, zoals jodiumhoudende contrastmiddelen, amiodaron (behandeling van hartritmestoornissen) en lithium (behandeling van een bipolaire stoornis).
• Indien u type 1- diabetes of een andere auto-immuunziekte hebt, zoals vitiligo, verminderd functioneren van de bijnieren, verminderd functioneren van de bijschildklieren, atrofische gastritis, pernicieuze anemie, systemische sclerose, systemische lupus erythematodes (SLE) en het syndroom van Sjögren.
• Na meerdere miskramen of meerdere vroegtijdige bevallingen. Bij herhaalde miskramen blijft het vaak onduidelijk wat er precies verkeerd gaat in de zwangerschap. Een mogelijke oorzaak is een schildklierstoornis.
Hoe kunt u weten dat u een schildklierprobleem hebt?

De meeste schildklieraandoeningen ontstaan langzaam en sluipend en kunnen soms al jarenlang bestaan voor ze worden vastgesteld. Bovendien zijn de klachten meestal heel vaag en kunnen ze soms verward worden met typische zwangerschapskwaaltjes.
Mogelijke symptomen van te weinig schildklierhormonen (hypothyreoïdie)
De symptomen van hypothyreoïdie zijn niet altijd even duidelijk. Vaak zijn er in de zwangerschap zelfs helemaal geen symptomen.
Typische klachten die kunnen wijzen op een te traag werkende schildklier zijn:
• gewichtstoename;
• vermoeidheid, slaperigheid;
• lusteloosheid, apathie;
• vertraagde motoriek, vertraagde spraak;
• concentratie- en geheugenproblemen;
• verwardheid;
• heesheid of een lagere stem;
• ledematen, het gezicht en de oogleden kunnen opzwellen (‘pafferig gezicht’);
• uitpuilende, wijdopen ogen;
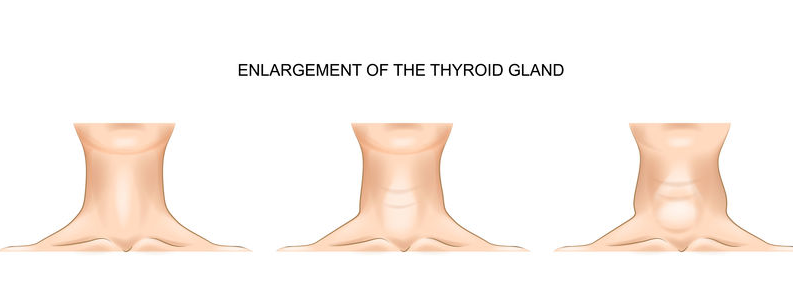
• opgezwollen schildklier: kropgezwel (struma) is een voelbare en zichtbare toename van het schildkliervolume in de hals. Het kan ook de vorm aannemen van noduli, kleine afgeronde massa’s.
• kouwelijkheid: u hebt het snel koud;
• verstopping (obstipatie);
• vertraagde of onregelmatige hartslag;
• kortademigheid, oppervlakkige ademhaling;
• huidveranderingen: droge, ruwe, koude of bleekgele huid;
• broze nagels;
• ruwer of droger haar en haaruitval, ook van wenkbrauwen;
• spierzwakte, -pijn en -stijfheid, spierkrampen;
• gewrichtspijn;
• verstoorde menstruatiecyclus (onregelmatig, overmatig of te weinig bloedverlies, soms geen menstruatie meer);
• libidoverlies (minder zin om te vrijen);
• bloedarmoede;
• stoornissen van de tastgevoeligheid (verdoofd gevoel, kriebelingen, enz.);
• carpaletunnelsyndroom.
Mogelijke symptomen van te veel schildklierhormonen (hyperthyreoïdie)
Soms begint de ziekte met zeer uitgesproken klachten, en soms wordt in het begin alleen een lokale of algemene zwelling in de hals opgemerkt.
Veel voorkomende klachten bij hyperthyreoïdie (waarvan sommige ook bij een normale zwangerschap kunnen voorkomen) zijn:
• gewichtsverlies bij een normale of verhoogde eetlust;
• frequente diarree;
• misselijkheid, braken;
• overmatig zweten, warme, vochtige huid;
• warmte niet goed verdragen (warmte-intolerantie);
• veel dorst en vaak moeten plassen;
• hartkloppingen of een onregelmatige hartslag (tachycardie);
• verhoogde bloeddruk;
• snel vermoeid zijn;
• beven, trillende handen;
• verzwakte spieren;
• nerveus of angstig zijn;
• slapeloosheid;
• stemmingswisselingen en prikkelbaarheid;
• onregelmatige menstruatie en verminderde vruchtbaarheid;
• een verdikking van de hals door een vergrote schildklier (struma), wat kan gepaard gaan met keelpijn en slikproblemen.
• uitpuilende ogen, klachten van lichtschuwheid en brandende of droge ogen; vaak is het gezichtsvermogen verminderd.
• een verdikking van de huid op de scheenbenen (soms ook op de ellebogen en bovenop de voeten) met rode of paarsblauwe, (soms pijnlijke-) jeukende bulten of zwellingen.
Diagnose: hoe worden schildklierproblemen vastgesteld?

De diagnose wordt gesteld door een lichamelijk onderzoek en een bloedonderzoek. Aanvullend kan ook een echografie worden uitgevoerd.
Lichamelijk onderzoek
• De eerste stap is een goede inspectie van de halsstreek naar mogelijk voelbare afwijkingen in de schildklier, de lymfeklieren…
• Andere tekenen van een schildklierprobleem zoals een droge of vettige huid, langzame of te snelle polsslag, beven, uitpuilende ogen, …
Bloedonderzoek
• Bij het bloedonderzoek wordt het gehalte schildklierhormoon (vrij T4) en het gehalte thyreoïdstimulerend hormoon (TSH) gemeten. Een hoog TSH en een laag vrij T4 wijzen op hypothyreoïdie. Bij hyperthyreoïdie is het omgekeerd: een laag TSH en een hoog vrij T4.
• Bij een vroeger of bestaand schildklierprobleem, zal in het begin en in de loop van de zwangerschap ook gekeken worden naar de aanwezigheid van antistoffen tegen de schildklierwerking (TPO- en/of TSH-R-antistoffen) in het bloed. Wanneer die antistoffen worden aangetroffen, zal u extra opgevolgd worden tijdens de zwangerschap.
Moet uw schildklierfunctie vóór en/of tijdens de zwangerschap getest worden?
Wanneer u problemen hebt om zwanger te worden, zal uw schildklierfunctie onderzocht worden. Schildklierziekten kunnen namelijk leiden tot verminderde vruchtbaarheid.
Wanneer u een schildklierprobleem hebt of tot een risicogroep behoort, zal uw schildklierfunctie vóór en tijdens de zwangerschap getest en opgevolgd worden.
Over de vraag of de schildklierfunctie ook moet getest worden bij gezonde zwangere vrouwen, zonder aanwijzingen voor een schildklierprobleem, bestaat momenteel nog discussie.
1. U hebt problemen om zwanger te worden
Bij onderzoek in verband met stoornissen in de menstruatiecyclus en problemen om zwanger te worden, zal de arts ook de waarden van de schildklierhormonen bepalen.
Ook bij een kunstmatige bevruchting, zal altijd de schildklierfunctie onderzocht worden door een bloedonderzoek. Optimale TSH-waarden zijn van het grootste belang om via IVF/ICSI zwanger te worden en te blijven.
Als een schildklierprobleem wordt vastgesteld en u hiervoor adequaat behandeld wordt, hebt u een even grote kans om zwanger te worden als andere vrouwen.
2. U hebt een schildklierprobleem of behoort tot een risicogroep
Als u een schildklierprobleem hebt of in het verleden hebt gehad, of indien u tot een van de risicogroepen behoort (zie hoger), dan wordt een bloedtest aangeraden vóór u zwanger wordt. Ook tijdens de zwangerschap zal uw schildklierfunctie geregeld getest worden.
Bij een adequate behandeling en opvolging zal uw zwangerschap meestal zonder problemen verlopen.
3. U behoort niet tot een risicogroep
Of gezonde zwangere vrouwen zonder aanwijzingen voor een schildklierprobleem zich moeten laten testen, is niet duidelijk. In de meeste officiële richtlijnen wordt dit momenteel niet aangeraden. In België worden gezonde zwangere vrouwen dan ook meestal niet gescreend op schildklierafwijkingen.
De laatste tijd gaan er echter meer en meer stemmen op om ook gezonde vrouwen in het begin van de zwangerschap te testen.
• Zo wordt in het Prenataal Zorgpad, dat door de vzw Bakermat met steun van Kind & Gezin werd opgesteld, wél aangeraden om bij alle zwangere vrouwen bij het begin van de zwangerschap een bloedtest te doen naar de hoeveelheid thyreoïdstimulerend hormoon (TSH).
• Ook in het Transmurale Zorgpad Schildklierziekten, opgesteld door het H. Hartziekenhuis en de huisartsen van Mol en omstreken, wordt aanbevolen om alle zwangere vrouwen tussen 7 en 10 weken te testen op TSH in het bloed.
Hoe wordt een schildklierprobleem vóór, tijdens en na de zwangerschap behandeld?

Extra jodium
Jodium is de basisgrondstof voor de aanmaak van schildklierhormonen. Omdat u tijdens een zwangerschap meer jodium nodig hebt, is een inname van extra jodium aan te raden. De Hoge Gezondheidsraad raadt aan dat vrouwen tijdens de zwangerschap en tijdens de borstvoedingsperiode een voedingssupplement nemen met 100 tot 150 µg jodium per dag.
Behandeling hypothyreoïdie
Bij een te trage werking van de schildklier wordt kunstmatig schildklierhormoon (levothyroxine) gegeven, zodat het lichaam de nodige hoeveelheid schildklierhormoon krijgt.
Vóór de zwangerschap
Alle vrouwen met kinderwens bij wie hypothyreoïdie wordt vastgesteld (ook zogenaamde subklinische hypothyreoïdie), worden behandeld met levothyroxine, om de ontbrekende schildklierhormonen aan te vullen. Hierdoor wordt de kans op zwangerschap zo goed als normaal.
Tijdens de zwangerschap
• Bij hypothyreoïdie die gepaard gaat met symptomen, zal u vanaf het begin van de zwangerschap behandeld worden met het kunstmatig schildklierhormoon levothyroxine om de ontbrekende schildklierhormonen aan te vullen. Behandeling met levothyroxine is veilig tijdens de zwangerschap.
Indien u al vóór de zwangerschap levothyroxine moest nemen, dan zal de dosis vanaf het begin van de zwangerschap met 25 procent worden verhoogd om de extra-behoefte op te vangen. Concreet betekent dit: 2 extra dagdosissen per week: in plaats van 7 maal de dagdosis per week, nu 9 maal de dagdosis per week. De dosis zal – in functie van de resultaten van bloedtests - geleidelijk verhoogd worden tot 30-50 procent van de dosering voor de zwangerschap.
In de eerste helft van de zwangerschap zal om de 4 à 6 weken een bloedtest worden gedaan om het gehalte TSH te bepalen en zo nodig de dosis levothyroxine aan te passen. Nadien wordt minstens één controle aangeraden tussen week 26 en 32.
• Er bestaat enige discussie of ook vrouwen met zogenaamde subklinische hypothyreoïdie met levothyroxine moeten behandeld worden, omdat onvoldoende is aangetoond dat dit zwangerschapscomplicaties voorkomt en positieve effecten heeft op het kind.
Alleszins moeten de TSH- en vrije T4-waarden geregeld (om de 4 à 6 weken) gecontroleerd worden. Indien een hypothyreoïdie ontstaat, moet die uiteraard behandeld worden.
Omdat levothyroxine veilig kan gebruikt worden tijdens de zwangerschap, wordt meestal toch aanbevolen om ook subklinische hypothyreoïdie te behandelen, en zeker wanneer:
- de TSH-waarde hoger is dan 10 mU/L;
- er TPO-antistoffen in het bloed aanwezig zijn en de TSH-waarde hoger is dan 2,5 mU/L.
Na de bevalling
• Direct na de bevalling zal de dosering levothyroxine geleidelijk verlaagd worden tot de dosering van voor de zwangerschap. Een TSH-bloedtest gebeurt na 6 tot 12 weken.
• Er zijn geen extra controles van de baby nodig.
• Levothyroxine mag tijdens de borstvoeding genomen worden.
Behandeling hyperthyreoïdie
De behandeling van hyperthyreoïdie moet vóór en tijdens de zwangerschap worden aangepast. De behandeling is moeilijker dan bij hypothyreoïdie. Daarom wordt de zwangerschap het best opgevolgd door een gynaecoloog en endocrinoloog.
Vóór de zwangerschap
Wanneer een vrouw met een (Graves) hyperthyreoïdie op korte of lange termijn zwanger wil worden, zal altijd bekeken worden om de hyperthyreoïdie vóór de zwangerschap definitief te behandelen met radioactief jodium of een operatie, waarbij de schildklier geheel of gedeeltelijk wordt verwijderd. Na een behandeling met radioactief jodium moet u minstens 6 maanden wachten om zwanger te worden.
Tijdens de zwangerschap
Milde gevallen van overactieve schildklier zijn niet noodzakelijk gevaarlijk voor de moeder en de baby en worden meestal niet behandeld. Schildklier-remmende medicijnen (thyreostatica) passeren namelijk de placenta en kunnen schadelijk zijn voor het kind. Daarnaast kunnen ze in meer of mindere mate de aanmaak van schildklierhormoon van het kind remmen. Behandeling met thyreostatica tijdens de zwangerschap wordt daarom alleen gedaan als het echt nodig is.
Meer ernstige gevallen zullen moeten behandeld worden omdat de baby anders slecht zal groeien.
• Bij zwangere vrouwen die vóór de zwangerschap wegens de ziekte van Graves met een combinatie van schildklier-remmende medicijnen (thyreostatica) en levothyroxine behandeld worden, wordt de behandeling met levothyroxine stopgezet. De dosering van het thyreostaticum kan dan meestal worden verlaagd.
• Indien een behandeling met thyreostatica tijdens de zwangerschap noodzakelijk is, wordt in het eerste trimester van de zwangerschap meestal de voorkeur gegeven aan behandeling met propylthiouracil (PTU). In het tweede en derde trimester geniet thiamazol (Strumazol) de voorkeur.
Gestreefd wordt naar behandeling met de laagst mogelijke dosis vanwege de kans op neonatale hypothyreoïdie bij hogere doseringen.
• Vrouwen die een lage dosis thyreostatica gebruiken tijdens hun zwangerschap, moeten elke 4 tot 6 weken hun bloed laten prikken om hun schildklierwaarden te controleren. De TSH- en vrij T4- waarde mag iets hoger dan normaal liggen.
• Bij ongeveer een derde van de vrouwen kan het thyreostaticum gestopt worden in het derde trimester. De ziekte van Graves is dan meestal minder actief.
• Schildklierremmende medicijnen kunnen via de moederkoek bij de baby komen en kunnen de aanmaak van schildklierhormoon bij de baby remmen. Hierdoor kan bij de baby een hypothyreoïdie ontstaan. Soms kan de schildklier van de baby ook te snel gaan werken. Daarom zal de gynaecoloog de groei, hartfrequentie en schildkliergrootte van de baby maandelijks controleren via echografie.
De behandeling is moeilijk en bestaat uit het geven van schildklierremmende medicijnen aan de moeder (eventueel in combinatie met extra schildklierhormoon).
Indien blijkt dat de schildklier van de baby vergroot is (het ligt dan gestrekt met het hoofdje naar achteren), kan er gekozen worden voor een keizersnede.
• In uitzonderlijke gevallen, bijvoorbeeld wanneer het leven van de foetus bedreigd wordt, kan geopteerd worden wordt operatieve verwijdering van de schildklier tijdens de zwangerschap, bij voorkeur in het tweede trimester.
• Een ß-blokker zoals propranolol kan aangewezen zijn om de symptomen van hyperthyreoïdie te onderdrukken en hartproblemen te voorkomen.
• Bij vrouwen die veel moeten braken is de behandeling erop gericht om het braken te verminderen en uitdroging te vermijden. Indien nodig zal intraveneus vocht worden toegediend en is een ziekenhuisopname nodig.
Na de bevalling
• Bij hyperthyreoïdie neemt na de bevalling vaak de werking van de schildklier weer toe en wordt weer begonnen met medicijnen of wordt de dosering verhoogd. Controle van de bloedwaardes zal plaats vinden binnen 4-6 weken na de bevalling.
• Postpartum thyreoïditis
Sommige vrouwen krijgen in de loop van het eerste jaar na de bevalling een (voorbijgaande) schildklierontsteking. Dit komt voor bij ongeveer 7 van de 100 vrouwen. De schildklierontsteking kan tijdelijk een hyperthyreoïdie of een hypothyreoïdie geven. Of eerst een periode van hyperthyreoïdie, en dan een periode van hypothyreoïdie. Ook kunnen de klachten pas ontstaan na het stoppen met de borstvoeding.
Bij een vrouw die binnen een jaar na een bevalling hyperthyreoïdie heeft, wordt een bloedtest gedaan naar TSH-R-antistoffen om de ziekte van Graves uit te sluiten.
De ontsteking geneest meestal vanzelf, hoewel behandeling met schildklierremmers en/of schildklierhormoon nodig kan zijn bij ernstige klachten. Ook zal indien nodig een betablokker worden voorgeschreven.
• Borstvoeding
PTU komt slechts in geringe hoeveelheden in de moedermelk terecht. Bij gebruik van niet al te hoge doseringen (tot 150 mg/dag), mag u borstvoeding geven. De schildklierwerking bij de baby moet dan worden gecontroleerd via de kinderarts.
Bij andere schildklierremmende medicijnen wordt borstvoeding meestal afgeraden vanwege de mogelijke schadelijke effecten op de baby.
• Postnatale hyper- en/of hypothyreoïdie
Een pasgeborene heeft meestal een normale schildklierfunctie. Als bij de moeder veel TSI-antistoffen aanwezig zijn, kan de aanmaak van schildklierhormonen van de baby enkele weken te hoog zijn totdat alle antistoffen uit het bloed van de baby zijn verdwenen.
Daarom controleert men de schildklierhormonen van de baby na de geboorte, tussen dag 2 en 5 en tussen dag 7 en dag 10 door middel van onderzoek van navelstrengbloed en zo nodig van bloed van de baby zelf. Afhankelijk van de ernst en de eventuele risico's wordt de baby opgenomen op de afdeling neonatologie voor verdere opvolging (controle ademhaling, pols, temperatuur, drinktechniek…). Gelukkig is deze stoornis meestal goed te behandelen en duurt deze doorgaans maar enkele weken.
Bronnen













