- dossierWat is een coronarografie (coronaire angiografie)?
- dossierDVT of longembolie bij vliegtuigreizen: het 'economy class' syndroom
- dossierAtherosclerose: sluipmoordenaar die jaarlijks 23.000 slachtoffers maakt
- dossierBloedwaarden: symptomen van laag en hoog hematocriet
- dossierWaarom je beter niet in een vagina kan blazen
Longembolie: hoe gevaarlijk is een trombose in de longen?
dossier
Bij een longembolie (of pulmonaire embolie) valt een gedeelte van de long tijdelijk of soms blijvend uit doordat één of meerdere longslagaders verstopt zitten door bloedklonters die via de bloedstroom in de longen terecht komen. Dit is vaak het gevolg van een trombose elders in het lichaam waarbij een stolsel geheel of gedeeltelijk losraakt. Dit stolsel wordt vervolgens meegevoerd met het aderlijke bloed en komt via de rechterzijde van het hart in de longen terecht. Dit heeft negatieve gevolgen voor de zuurstofopname in de long, voor het aangedane deel van de long zelf (in ong. 10% van de gevallen treedt een longinfarct op met afsterving van longweefsel), en bij zeer grote afsluitingen heeft het grote gevolgen voor het hart.
Lees ook: Pulmonale hypertensie (PH)
Hoe gevaarlijk is een longembolie?
De gevolgen van een longembolie zijn afhankelijk van de uitgebreidheid van de blokkage en de snelheid van behandeling.
- Een minimale longembolie: volledige genezing met minimaal longweefselverlies. Sommige mensen blijven kortademig, vooral als ze zich inspannen.
- Een middelmatige tot ernstige longembolie: evolutie naar een pulmonaire hypertensie ( = een verhoogde longdoorbloedingsweerstand) met chronisch rechter hartfalen en zware inspanningsinvaliditeit. Door een snelle behandeling en het voorkomen van een nieuwe embolie en een aangepaste behandeling, kan dit vaak met minimale gevolgen voor de toekomst aflopen.
- Een zware tot zeer zware longembolie kan leiden tot de dood, onmiddellijk of na enkele dagen.
Deze aandoening komt voor bij ongeveer 0,5 à 1 op 1.000 mensen.
Lees ook: Hartfalen: oorzaken, symptomen en behandeling
Oorzaak
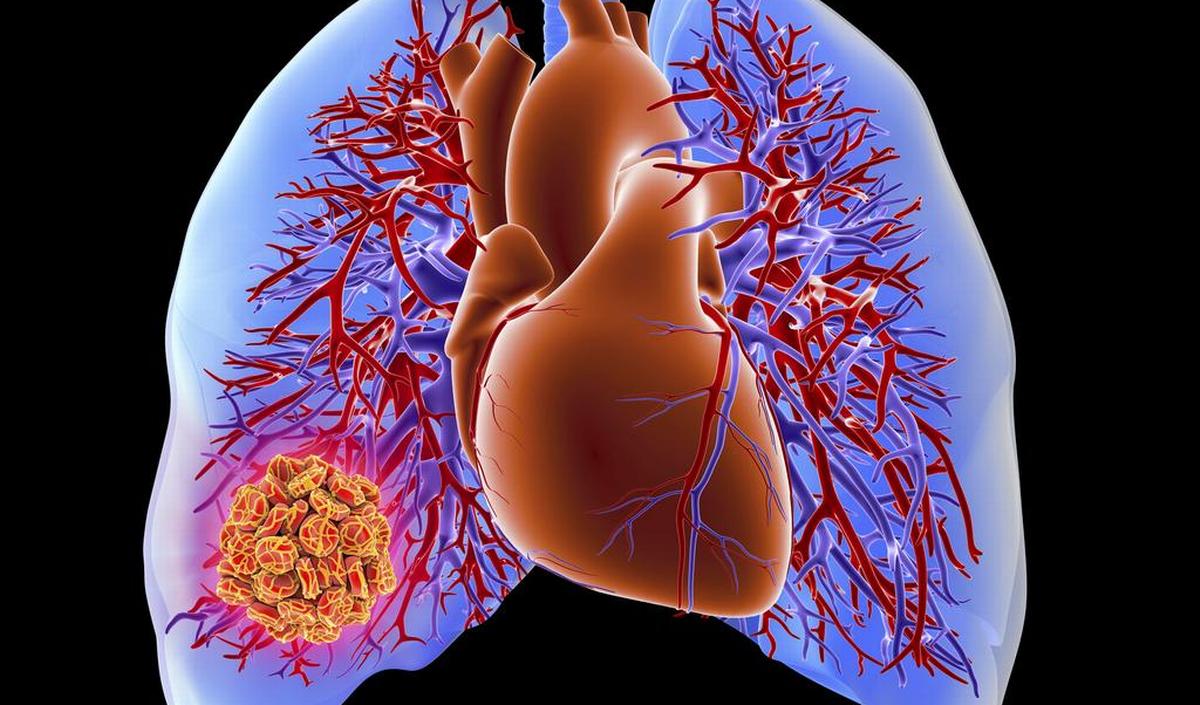
© Getty Images
Lees ook: Diepe veneuze trombose (DVT) of trombosebeen
Andere mogelijke oorzaken van een longembolie zijn:
- het aanprikken van een bloedvat waarbij per ongeluk lucht in het vat gespoten worden. De luchtbel kan net als een bloedstolsel de bloedstroom naar de longen verstoppen.
- vetbolletjes (vaak bij een breuk in een van de langere botten)
- vruchtwater bij een bevalling
Lees ook: Wat zijn de symptomen van een trombose?
Risicofactoren
De risicofactoren voor het krijgen van een longembolie zijn dezelfde als die van trombose. Meestal gaat het om een combinatie van verschillende factoren: een trage bloedstroom door een ader, een verhoogde bloedstollingsneiging en een beschadiging van de aderwand.
- Een verminderde of vertraagde bloeddoorstroming in een ader. Dat kan optreden bij langdurige bedrust, door immobilisatie van het been (bv. gipsbehandeling) of door een periode weinig te bewegen, bijvoorbeeld tijdens een lange vlieg- of autoreis.
Lees ook: DVT of longembolie bij vliegtuigreizen: het 'economy class' syndroom
- Een beschadiging van de aderwand door een wonde, een infuus, een ontsteking...
- Een recente operatie (vooral aan de onderste ledematen, heup, rug en zware algemene operaties).
- Erfelijke aanleg
- Roken
- Overgewicht (BMI > 30 kg/m2)
- Uitdroging
- Anticonceptiepil, hormonale subsititutietherapie na menopauze (vooral in combinatie met roken) en andere hormonale behandelingen
- Zwangerschap
- Leeftijd (vanaf 40 jaar stijgt het risico)
- Kanker: Diepe veneuze trombose en/of longembolie treden op bij 5-60% van de patiënten met kanker, afhankelijk van het soort kanker, van het stadium en van de behandeling. In ca. 10% van de gevallen kan dit een eerste uiting van de ziekte zijn die er soms maanden tot jaren aan vooraf kan gaan.
- Aangeboren of verworven stollingsstoornissen
- Chronische ziekten (nierinsufficiëntie, ziekte van Crohn...)
- Een eerdere trombose, tromboflebitis of longembolie
Lees ook: Trombose en de anticonceptiepil
Symptomen
Heel vaak zijn er weinig of geen symptomen, vooral bij kleine embolieën. De symptomen van longembolie zijn bovendien vaak moeilijk te onderscheiden van andere hart- en longaandoeningen.
De meest voorkomende symptomen zijn:
- Kortademigheid met ademhalingsmoeilijkheden (dyspnoe)
- Pijn bij de ademhaling (met name bij diep inademen)
- Snelle en oppervlakkige ademhaling (tachypnoe)
- Prikkelhoest
- Pijn aan de zijkant van de borstkas
- Soms bloed ophoesten
- Hartritmestoornissen (snelle hartslag of tachycardie)
- Soms lichte koorts
- Soms daling van de bloeddruk en zelfs levensbedreigende shock (vooral bij een grote longembolie)
Lees ook: In shock gaan: welk soorten shock zijn er en wat zijn de symptomen?
Diagnose
De diagnose van een longembolie is vaak lastig omdat de klachten kunnen variëren van griepklachten tot symptomen die aan een hartstoornis doen denken. Bij vermoeden van een longembolie zal de huisarts onmiddellijk doorverwijzen naar een ziekenhuis of naar de spoeddienst. Afhankelijk van de klachten en het geschatte risico op longembolie, zullen verschillende onderzoeken worden uitgevoerd.
- Bloedonderzoek om de bloedstolling (o.m. D-dimeertest) en de hoeveelheid zuurstof in het bloed te meten.
- Elektrocardiogram (ECG) of trans-oesophageale echocardiografie (TEE) geeft, vooral bij grote longembolieën, vaak indirecte aanwijzingen door de overbelasting van de rechter harthelft. Het ECG toont bij 30% van de patiënten met een bewezen longembolie echter geen afwijkingen.
- Echografie van de bloedvaten in het aangedane been. Met ultrageluidsgolven brengt de arts de aders in beeld en hij kijkt of de doorbloeding goed is.
- Röntgenfoto van de borst (RX van de thorax): Deze longfoto's laten vaak afwijkingen zien die typisch zijn voor een longembolie.
- Ventilatie-perfusie longscan of longscintigrafie (VQ-scan): Deze scan is bedoeld om te onderzoeken hoe de zuurstofvoorziening van de longen is en of bloed stroomt naar alle delen van de longen. In de arm wordt een dosis radioactieve stof gespoten die via de bloedbaan in de longen terecht komt. Met behulp van een gammacamera is de bloedstroom in de longen zichtbaar voor de onderzoeker. Op de plaats waar het bloedstolsel een bloedvat afsluit, zal de camera geen radioactiviteit waarnemen. Na dit onderzoek volgt dan een ventilatie-onderzoek. Bij dit onderzoek adem je radioactieve stof in. Dezelfde camera maakt daar weer foto’s van. Hierdoor kan de arts de gasuitwisseling in de longen meten. Gasuitwisseling is de opname van zuurstof en de afgifte van kooldioxide. Zonder doorbloeding van de longen is deze gasuitwisseling niet mogelijk. De ventilatie-perfusiescan wordt tegenwoordig alleen gebruikt als CT-angiografie niet mogelijk of niet conclusief is.
- Spiraal CT-scan van de thorax (CT-angiografie). Dit is momenteel het meest gebruikte onderzoek voor een longembolie. Bij deze methode wordt er een injectie met contrastvloeistof toegediend. Vervolgens wordt het (eventuele) stolsel zichtbaar gemaakt met behulp van röntgenfoto's. Daarna maakt een computer een groot aantal foto's (dwarsdoorsneden). Hierbij kunnen karakteristieke afwijkingen in (takken van) de arteria pulmonalis gezien worden. Bovendien kunnen andere oorzaken van de klachten die de basis zijn voor de klinische verdenking op een longembolie, worden aangetoond.
- Arteriografie van de arteria pulmonalis: Een flexibele buis (katheter) wordt via de lies naar de bloedvaten in de long gevoerd. Vervolgens wordt een kleurstof ingespoten en worden de bloedvaten in de longen door middel van een röntgenfoto beoordeeld. Het nadeel hiervan is dat het een invasieve ingreep betreft met ca. 5% kans op complicaties (als gevolg van de katheterisatie of van contrasttoediening). Dit onderzoek is zelden meer nodig.
Lees ook: Pijn op de borst: wanneer denken aan angor (angina pectoris) of hartinfarct?
Behandeling
De behandeling van een longembolie vindt altijd plaats in een ziekenhuis en liefst zo snel mogelijk. Het doel van de behandeling van een longembolie is tweeledig: ten eerste de groei van het stolsel remmen en de afbraak bevorderen, ten tweede wordt getracht een nieuwe trombusvorming te voorkomen. Indien een longembolie niet behandeld zou worden met antistolling, zal 30% een nieuwe niet fatale longembolie en 30% een nieuwe fatale longembolie doormaken binnen de 3 tot 6 maanden. Met een antistollingsbehandeling verloopt de ziekte veel minder ernstig en wordt de kans op een nieuwe longembolie veel kleiner.
Van de patiënten die behandeld worden voor een longembolie maakt ongeveer 3% een nieuwe longembolie door die bij ongeveer 1 % fataal is. Na het stoppen van de behandeling neemt de kans op een nieuwe longembolie (recidief) weer toe. De kans op een nieuwe longembolie bedraagt 10% jaar in het eerste jaar na het stoppen van de behandeling, ongeacht of deze behandeling 6 maanden of langer werd gegeven.
1) Aanvangsbehandeling
Er worden 3 types van longembolie onderscheiden: een niet-massale longembolie, een massale longembolie en een intermediaire groep.
- Niet - massale longembolie: Aangezien antistollingsmiddelen die via de mond worden ingenomen (orale anticoagulantia) pas werkzaam zijn na enkele dagen, wordt tijdens de eerste dagen een snel werkende behandeling toegepast met een intraveneuze inspuiting of infuus van heparine of laagmoleculaire heparine (LMWH).
Deze behandeling wordt gedurende minstens vijf dagen toegepast, tot bij controle van het bloed blijkt dat de werking van deze middelen op het gewenste niveau is. - Massale longembolie: In geval van een massale longembolie die levensbedreigend is, geniet een behandeling met bloedklonter oplossende medicatie (trombolytica) de voorkeur. Hierbij worden de stolsels met behulp van speciale katheters in de ader behandeld met lokale bloedklonter oplossende medicatie. Indien deze behandeling niet mogelijk is (bv. omwille van bloedingsrisico), zullen snelwerkende antistollingsmiddelen (heparine) via een infuus of inspuiting toegediend worden.
- Intermediaire groep (patiënten met rechterkamerdysfunctie): toediening van heparine of van trombolytica.
2) Onderhoudsbehandeling
De onderhoudsbehandeling met orale stollingsremmers (anticoagulantia) is aangewezen om nieuwe emboliëen te voorkomen. De orale anticoagulatie wordt opgestart tussen dag 1 en dag 5 na het starten van de heparinebehandeling.
De behandeling met orale antistollingsmiddelen moet minstens drie tot zes maanden worden voortgezet, afhankelijk van de omstandigheden van de embolie en eventuele risicofactoren. Een trombose zonder duidelijke aanleiding zal men bijvoorbeeld vaak langer behandelen dan een embolie na een operatie of zwangerschap.
Bij een tweede embolie of een levensbedreigende eerste embolie kan een langere (soms zelfs levenslange) behandeling nodig zijn.
Lees ook: Orale antistollingsmiddelen: waarop moet je letten?
3) Chirurgie
Bij zeer levensbedreigende situaties kan een chirurgische ingreep worden verricht waarbij de hoofdlongslagader wordt geopend en de bloedklonter wordt weggehaald (trombectomie) of via een katheter wordt verwijderd (angioplastie).
Bij herhaalde embolieën is het mogelijk in de onderste holle ader een vangkorfje (onderste vena cava filter) te plaatsen dat losschietende emboli vangt voor deze het hart bereiken.
Longembolie voorkomen
Medische behandelingen
Een antitrombotische behandeling kan zinvol zijn:
- bij zware orthopedische chirurgie (zoals een heup- of knie-operatie)
- bij operaties aan de buik
- bij operaties aan rug en schedel
- bij andere ingrepen die leiden tot langdurige immobilisatie bij patiënten met risicofactoren voor trombo-embolie (leeftijd boven 60 jaar, obesitas, hartfalen, respiratoire insufficiëntie, kanker, infectie, acute inflammatoire aandoening, vroegere trombose).
De preventieve behandeling wordt meestal opgestart enkele uren voor de operatie en gedurende een aantal dagen na de operatie voortgezet. Soms zal je ook na ontslag uit het ziekenhuis de medicatie nog gedurende enkele weken moeten gebruiken.
Andere voorzorgsmaatregelen:
- de patiënt na de operatie snel weer op de been helpen, of oefeningen om de benen te bewegen
- de benen hoog leggen
- het gebruik van steunkousen en/of een drukmanchet rond de voet en de kuit. De manchet wordt afwisselend opgeblazen en afgelaten.
Lees ook: Compressiekousen: wat zijn Therapeutisch Elastische Kousen (TEK)?
Bedlegerigheid
Indien de bedlegerigheid het gevolg is van een (acute) ernstige ziekte, zoals CVA, hartfalen, COPD, trauma (bijvoorbeeld meerdere breuken), ernstige infecties of kanker, en als de patiënt ouder is dan 70 jaar, dan kan een preventieve behandeling met antistollingsmiddelen én steunkousen worden overwogen.
Sommige bewegingen verminderen de kans op veneuze trombose, zelfs als ze in bed worden uitgevoerd:
- Zo vaak mogelijk de kuitspieren uitrekken door de voet te buigen en te strekken: dat stimuleert de veneuze bloedsomloop.
- Positie van de benen: bij voorkeur in hoogstand met de voeten ongeveer ter hoogte van het hart.
- Fietsbewegingen of de benen strekken naar het voetuiteinde van het bed en dan terug naar de borstkas trekken.
Zwangerschap en kraambed
In sommige omstandigheden kan het aangewezen zijn om tijdens de zwangerschap en na de bevalling preventieve maatregelen te nemen om longembolie te voorkomen.
Anticonceptie
De anticonceptiepil verhoogt licht de kans op een diep veneuze trombose, vooral in combinatie met roken. Voortzetting van het gebruik van de pil na een DVT of longembolie wordt meestal afgeraden.
Lees ook: Trombose en de anticonceptiepil
Lange-afstandsreizen
Wat het risico van diepe veneuze trombose bij lange-afstandsreizen betreft, wijzen studies er op dat dit risico vooral hoog is bij aanwezigheid van andere risicofactoren zoals een vroegere diepe veneuze trombose, recente chirurgische ingreep, kanker. Het risico neemt toe naarmate de reis langer duurt (vanaf 6 uren). Voor reizigers zonder bekende risicofactoren zijn, onafhankelijk van de lengte van de vlucht, geen extra maatregelen nodig. De aanbevolen preventieve maatregelen zijn:
- voldoende drinken
- inname van alcohol en slaapmiddelen vermijden
- de benen regelmatig bewegen
- eventueel steunkousen dragen (onder de knie, klasse 2)
Bij hoogrisicopatiënten die geen antitrombotische behandeling nemen, kan ook een inspuiting van heparine met laag moleculair gewicht 2 à 4 uur vóór het vertrek worden aangeraden; acetylsalicylzuur wordt niet aanbevolen.
Bronnen:
www.bsth.be
www.trombosestichting.nl
www.lumc.nl
www.uzleuven.be
www.hartstichting.nl
www.nhg.org